窦克非 朱成刚
国家心血管病中心 中国医学科学院阜外医院
分叉病变是一种较为常见的冠脉病变类型,占经皮冠状动脉介入治疗(PCI)总量的15%~20%。而左主干分叉病变作为分叉病变中的特殊类型,解剖特点复杂(如长度较短、走形角度多变、直径变异大),是目前介入治疗领域的热点及难题。
1
策略选择
左主干分叉病变介入术中因边支急性闭塞或濒临闭塞产生并发症风险较高,术后因支架内血栓形成或边支开口再狭窄导致的MACE事件发生率也较高,因此术中准确判断左主干、前降支、回旋支三者之间的解剖关系尤为重要。此外,在分叉病变的介入治疗过程中,由于球囊扩张主支过程中斑块移位(Plaque Shift)或嵴部移位(Carina Shift)造成的分支受累、介入干预后真假性分叉病变相互转换等不确定因素,常给术者的介入策略选择造成困难。
虽然近年来国内外多项指南推荐分叉病变介入治疗时应首选单支架术或必要时(provisional)双支架策略,但术前一定要认真评估分支闭塞风险,选择合适的介入策略。
我们推荐造影时应用V-RESOLVE评分体系评估分支闭塞风险,该评分体系包括6个变量,分别为主支TIMI血流、斑块分布位置、分叉核狭窄程度、分支口部狭窄程度、分叉角度、主分支直径比,根据其权重分别赋予不同数值,对于V-RESOLVE评分大于12分的病变,其分支闭塞风险较高,建议采取积极的分支保护策略。此外IVUS对于左主干分叉病变的评估尤为重要,因为左主干远端分叉影像重叠常造成单纯造影难以区分,而IVUS可以更为精确地评价主支、分支的狭窄情况,并可以评估分叉部位的斑块分布情况,直接测量分支开口及左主干末端的MLA和MLD,从而指导球囊、支架以及术式的选择。
单支架或必要时(provisional)双支架策略适用于以下2种情况:(1)回旋支细小或已有静脉桥血管保护;(2)贯穿前降支至左主干支架导致回旋支闭塞的风险低。对于V-RESOLVE评分大于12分提示分支闭塞风险高的病变,如果回旋支细小而无需双支架时,选择单支架策略时建议采用拘禁球囊技术(JBT)以保护分支不丢失。
而对于分支较大且闭塞风险高的病变,建议采用双支架策略。采用何种双支架技术可根据术者习惯或掌握术式的熟练程度来选择。此外,可参照分叉角度的大小或主支分支直径比采用适当的双支架术式:(1)分叉角度大于70°者,可考虑行T支架术式;分叉角度小于70°者,建议采用Culotte或Mini Crush术式。(2)主分支直径相近者,可考虑Culotte或Crush术式;主分支直径相差悬殊者,可考虑Mini Crush术式。
2
技术操作要点
1. 指引导管的选择和操作:需要选择强支撑的指引导管(如EBU、AL等)。对于累及口部的左主干病变,特别是需要置入双支架时,可选择7F或8F带侧孔的JL指引导管。漂浮导丝(floating wire)或导丝远端knuckle技术可调整指引导管保持在合适位置,避免损伤冠状动脉,同时有助于支架定位。
2. 导丝进入边支的技巧:应根据分叉病变的角度及主支大小对导丝予以塑形,对于“反钩”角度的分支,需要将导丝特殊塑形成“S”弯,有时甚至需借助于反转导丝技术。
3. 边支导丝穿越主支支架的位置:单支架或Cullote术式需从分支口部的远端穿越支架网眼;DK Crush术式应从分支口部的近端穿越支架网眼;DR Crush术式应从分支口部远端穿越支架网眼。
4. DR Crush(Double Rewiring Crush)术式(见图1):与DK Crush略有不同,DR Crush第一次rewire后不行球囊对吻,仅主分支顺序进行球囊扩张;第二次rewire后行球囊对吻。其优势是避免第一次球囊对吻后可能在主支管腔形成金属嵴,可能导致主支支架不易通过;另外在主支没有置入支架之前进行球囊对吻,可能增加主支夹层的风险。
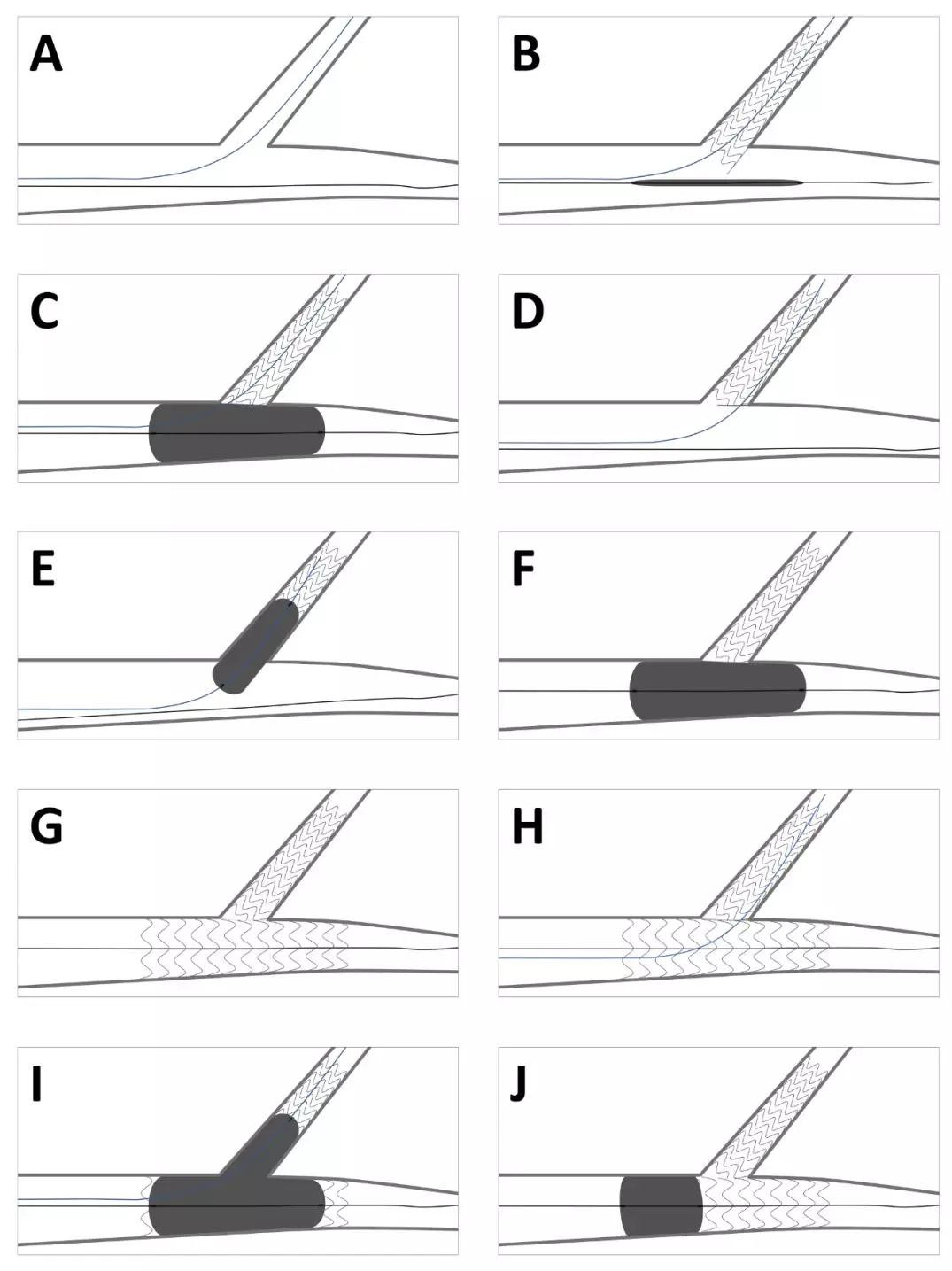
图一 DR Crush操作示意图
5. 充分对病变进行预处理,特别是对于钙化病变需行双支架置入时,应充分扩张病变,必要时行旋磨治疗。
6. 对吻球囊技术(KBT):一般使用非顺应性球囊进行对吻。对吻时两个球囊重叠部分不宜过长,尽量减少主支支架变形的程度。对吻前应顺序对主分支进行高压扩张,再进行低压对吻,减少支架口部金属丝的覆盖。另外,适当延长球囊扩张的时间,也可以减少支架口部被金属丝覆盖。此外,近端优化技术(POT)能实现主支血管的最佳扩张,操作时应使球囊远端肩部应刚好位于靠近分叉嵴的位置,而近端部分应位于支架内。POT使主支支架充分贴壁,矫正KBI导致的支架变形;此外可以避免意外的支架外rewire。
3
IVUS在左主干分叉病变中的应用
CAG只能提供管腔的二维图像,无法精确地评价冠脉管腔的真实直径、斑块负荷、钙化及分叉部位的成角及斑块分布等解剖特点,在分叉病变的诊断及指导治疗策略上存在一定的局限性。而IVUS有助于选择合理的治疗策略,获得理想的即刻效果,并能改善远期结果;另外有助于理解分支口部受累的情况(隆嵴移位或斑块移位)。
既往研究提示当回旋支开口管腔面积大于4 mm2或斑块负荷≤60%时,可采用单支架技术,其远期效果优于双支架技术,但如果回旋支开口病变明显,单支架技术会对回旋支产生不良影响。单支架技术常常会使回旋支开口发生几何形态改变,尤其当前降支和回旋支分叉角度较小时,CAG常显示回旋支开口狭窄,IVUS研究发现这种造影所见的狭窄主要与隆嵴移位(carina shift)、MLA减少、外弹力膜偏心性增加有关,而并非斑块移位所致。
左主干分叉病变支架置入后,IVUS可以准确评估支架置入后的贴壁状况和病变覆盖程度,以达到优化支架置入的效果。目前认为:左主干MLA<8.5mm2,前降支或回旋支MLA<5.5mm2,有必要进行支架后扩张。此外IVUS还可以评估支架置入后分叉部位斑块和隆嵴移位导致的分支开口面积减少。无论选择何种术式,分支开口都是再狭窄的好发部位,而PCI术后分支的MLA是再狭窄(ISR)发生主要危险因素。预测ISR的IVUS测定的最小支架内面积(MSA)分别为:5.0mm²(回旋支开口),6.3mm²(前降支开口),7.2mm²(分支汇合处),8.2mm²(分支汇合处以上临近部位的左主干)。
4
FFR在左主干分叉病变中的临床应用
FFR是利用特殊的压力导丝准确测定冠脉内某一血管段的血压和流量,是冠脉血流的功能性评价的金标准。对于分叉病变而言,由于其风险在于分支闭塞的发生率高,介入治疗的难点在于评估是否需要对分支进行干预,因此这时FFR的主要作用就是用于评价分支开口病变的功能意义,从而选择最佳的介入策略。
一项对回旋支开口狭窄<50%的左主干分叉病变研究表明,采用单支架Crossover技术进行左主干至前降支支架置入后,42%的患者回旋支开口血管造影狭窄>50%,但仅有7%的患者回旋支FFR<0.80,支架术后IVUS测定的MLA与FFR无相关性。这表明对于回旋支开口狭窄<50%的左主干分叉病变,Crossover单支架技术几乎不引起回旋支功能受损,仅根据回旋支开口血管造影狭窄的程度或IVUS-MLA并不能判断其功能意义,因此对于回旋支开口受累>50%时,应该进行FFR测定后再制定进一步处理策略,若FFR<0.80,可行球囊对吻扩张或必要时分支支架置入术。因此FFR对于分支开口压力的测定能够有效地判断缺血相关的狭窄程度,避免不必要的分支支架置入,从而更加经济、有效地干预分支病变。
在主支支架置入后,绝大多数情况下FFR导丝可以顺利再次进入分支血管,如果FFR导丝再次进入分支血管困难,可以采用以下技巧:(1)从分支先进入一根亲水性导丝作为并行导丝,再试将FFR导丝进入;(2)亲水性导丝进入后用小球囊扩张,再将FFR导丝进入;(3)亲水性导丝进入后使用微导管交换FFR导丝。