
2018年9月第二周(总第64期)
上月底刚刚在德国慕尼黑落下帷幕的2018年欧洲心脏病学会年上公布了最新的欧洲高血压指南,而几乎与此同时,两大心血管牛刊——欧洲心脏病学杂志EHJ和美国心脏学会杂志JACC又神同步刊登了高血压专辑。那么2018年版的ESC/ESH 指南与2017 年的ACC/AHA指南到底有什么不同?对于收缩压在130-139mmHg ,舒张压在80-89mmHg的血压我们该不该药物治疗?糖尿病的控制靶点应该是多少?让我们通过这两个期刊同期发表的众多研究,一探究竟。
首先我们来看下本期的内容介绍:
▲EHJ:简单易懂2018 年ESC/ESH 高血压指南十大建议
▲JACC:血压介于130/80至139/89mmHg的人群何时启动药物治疗?新研究为美国指南提供佐证
▲血压130-139/80-89 mmHg者预后如何? JACC:来自我国的原创研究,认为中青年尤需警惕1级高血压;EHJ:中年血压超过130mmHg,增加痴呆风险
▲JACC: 房颤患者血压应控制在收缩压介于120 – 129、舒张压<80 mmHg或是最理想的选择,EHJ:对于COPD 患者最佳的血压控制范围是SBP120-140 mmHg, DBP 80-90mmHg
▲JACC 再次确认糖尿病患者需要强效降压治疗,收缩压应控制在120mmHg以下
▲JACC: 冠心病患者中,舒张压过将低导致心绞痛症状加重,舒张压在70-80mmHg 为最佳,EHJ : 舒张压存在J型曲线,控制在 70 -80 mmHg 的风险最小
▲JACC: 辅助生殖技术易导致血管过早老化,可进一步增加高血压患病
▲EHJ: 夜间睡眠时的血压水平能够更好的指导降压治疗及高血压预防
2018 年ESC/ESH 指南高血压的十大建议
1.高血压定义: 诊室血压SBP ≥140 和/或DBP ≥90 mmHg ;24 h动态BP (ABPM) 平均≥130/80 mmHg 或家庭自测血压 (HBPM) 平均 ≥135/85 mmHg。
2.筛选与诊断:所有成人至少每5年测定一次血压,血压正常高限者要更为频繁测量。怀疑高血压患者要多次就诊,反复测定诊室血压或者采用动态BP以及家庭自测BP进行测量。
3.启动治疗时机:80岁以下成人,对于1 级高血压(诊室 BP 140-159/90-99)患者 , 如经过运动及生活方式治疗仍然控制不好时需启动药物治疗;对于1级高血压风险较高患者,或者2级以上高血压 ( ≥160/100 mmHg)患者, 在改善生活方式同时需即刻启动降压治疗。
4.老年,体质较弱者:80 岁以上未接受过降压治疗者, 如诊室血压 ≥160 mmHg 可以启动治疗,除此外,还要考虑衰弱、自主能力及治疗的获益程度等。
5.血压要降至多低? 所有患者需要将诊室SBP 降至140 mmHg以下,对于大多数患者如能耐受治疗,SBP需要降至130 mmHg,65岁以下可以降的更低(<130 mmHg),糖尿病的降压靶点与此相同。诊室的收缩压不要降至120mmHg以下,而舒张压需降至<80 mmHg。
6.生活方式干预非常重要:包括限盐、适当饮酒、健康饮食、规律运动、控制体重、戒烟等,除降压效果外,对健康更有额外益处。
7.大多数患者降压的起始治疗需两种药物;只有在基线水平非常接近靶目标值,或极老年以及衰弱的患者中除外。
8.推荐使用复方制剂:二种或三种复方制剂可以提高依从性。
9.治疗的简单方案:大多数患者推荐ACEI或 ARB合用CCB或者噻嗪类的利尿剂,有心绞痛,心梗病史,射血分数降低心衰及需要控制心率时应用β受体阻滞剂。
10.除了降压还要管理风险:存在心血管病,心血管风险(SCORE)为中到高危的高血压患者需要应用他汀。低剂量的阿司匹林仅适合高血压患者的二级预防,不推荐用于一级预防。
JACC:血压介于130/80至139/89mmHg的人群何时启动药物治疗?新研究为美国指南提供佐证
ESC/ESH 指南认为血压介于130/80至139/89mmHg是高血压正常高血压上限,而美国指南则将130-139/80-89 mmHg定义为1级高血压。并且认为这部分人群如合并以下至少1个危险因素时即应该启动药物治疗:(1)糖尿病;(2)慢性肾脏病;(3)心血管病史,包括心衰、稳定性缺血性心脏病以及外周血管疾病;(4)预测10年内心血管疾病病史≥10%;这一点和欧洲指南不完全一致。那么这个范围血压的人群是否需要治疗呢?
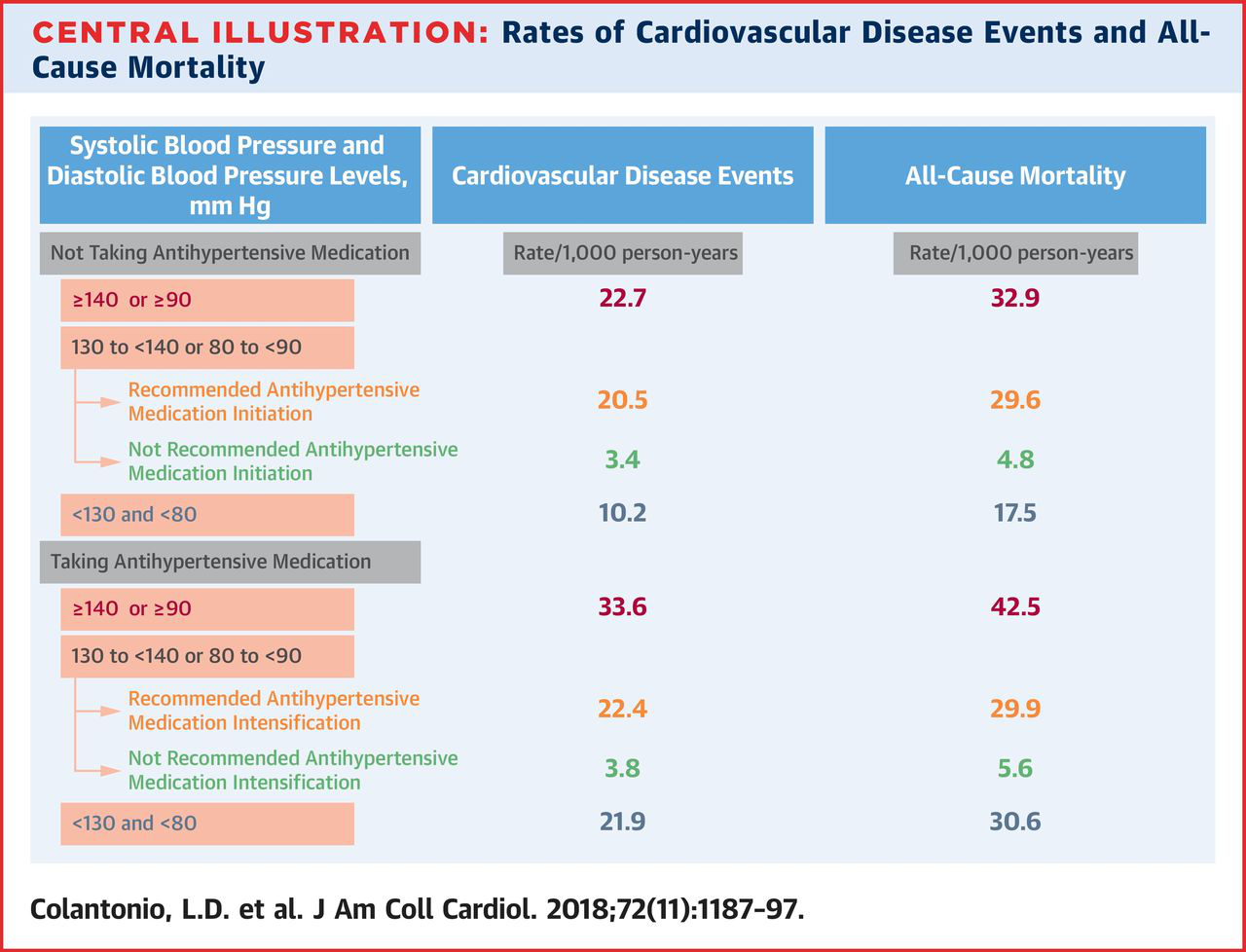
本期发表于JACC杂志的一项研究对此进行了回答。该研究分析了REGARDS研究中受试者的相关资料,其中包括14039名服用降压药和15179名未服用降压药的受试者。在未服用降压药物的受试者中,按照指南的标准有34.4%应当接受降压药物治疗;血压≥140/90mmHg仍未启动药物治疗的患者的心血管疾病事件的发生率为22.7%(千人.每年);血压介于130/80至139/89mmHg,指南推荐启动药物治疗而实际未服药的人群心血管疾病事件的发生率高达20.5%;指南认为不需要启动药物治疗的人群心血管疾病事件的发生率仅为3.4%。前者是后者的6倍,研究为2017年美国高血压管理指南提供了佐证,即血压介于130/80至139/89mmHg的人群何时启动药物治疗主要还是取决于区分出需要强化降压治疗的高危人群,这对临床实践有一定的指导意义。下载原文
JACC:来自我国的原创研究,帮助明确血压130-139/80-89 mmHg者预后如何
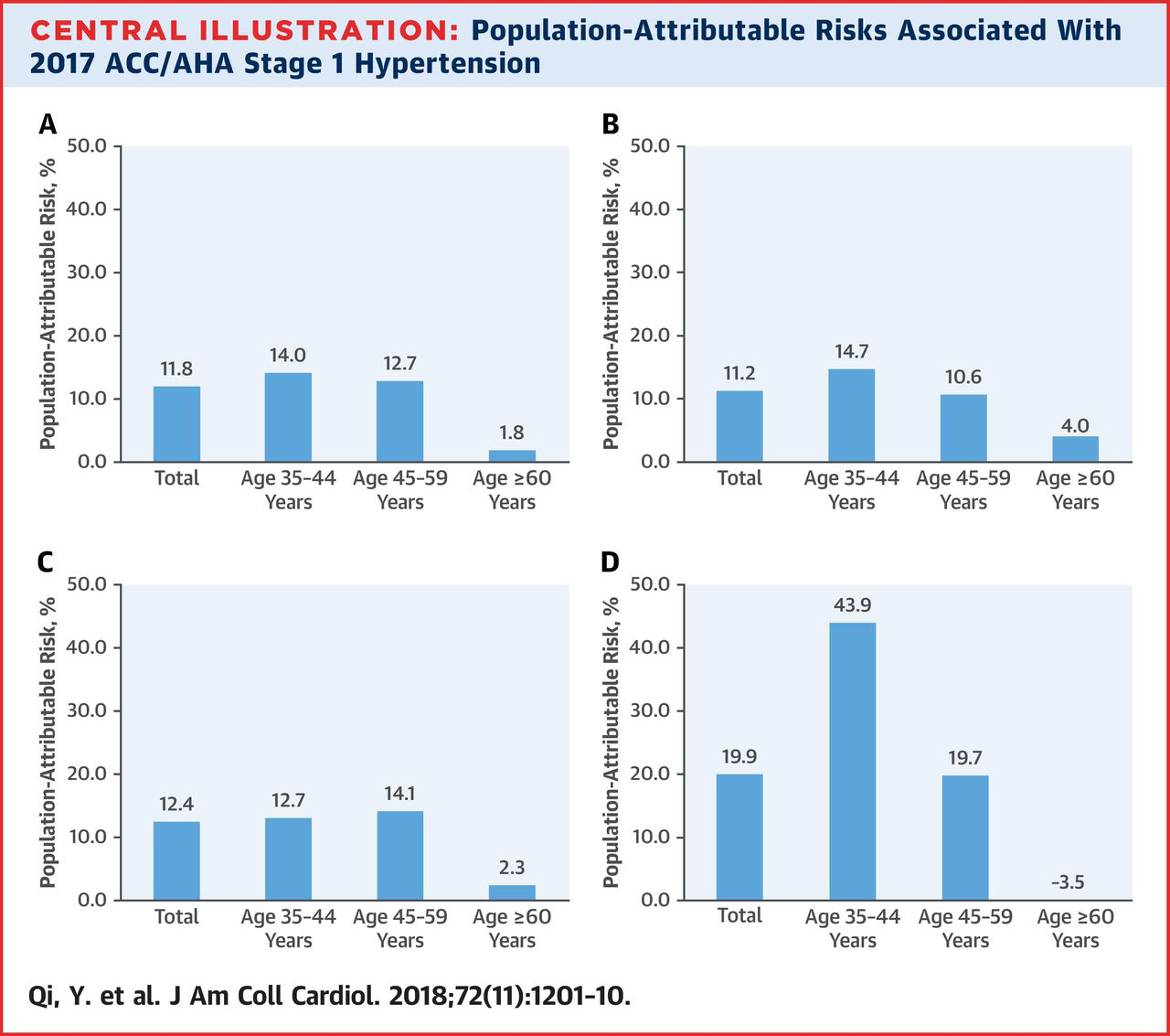
2017年美国高血压指南更新了高血压的诊断标准,将130-139/80-89 mmHg定义为1级高血压。但是否这种分类适合于国人呢?近日发表于JACC杂志的来自我国北京安贞医院的一项原创研究对此问题进行了探究,发现中青年人群中1级高血压患者心血管疾病风险显著增加,而老年人群则风险增加并不明显。
该研究纳入了来自中国多省21441名≥35岁的无心血管疾病的受试者,随访超过20年,结果显示,如果按照这个标准,我国1级高血压患病率达25.8%。在中青年(35-59岁)人群中,与血压<120/80 mmHg者的人群相比,1级高血压患者的心血管疾病风险增加78%,冠心病风险增加77%,卒中风险增加79%,心血管病死亡风险增加1.5倍,13.4%的心血管事件及26.5%的心血管死亡归因于1级高血压;同时还发现,中青年人群血压在130-139/80-89 mmHg者在15年后有65%血压进展为≥140/90 mmHg,其心血管病风险比那些血压仍<130/80mmHg者增加了3.1倍。而在≥60岁的人群中,1级高血压患者的心血管疾病风险并没有明显高于血压<120/80 mmHg者的人群。研究者认为,美国指南的高血压定义不适用于我国没有心血管合并症的中国老年人群,但对于我国中青年高血压患者的防治有重要意义。
由此看来,中青年的血压还应该控制更严格些,除此之外刊登在EHJ上的研究也指出 大于50岁的成人,如果血压SBP在≥130 mmHg (而并非140mmHg),患有痴呆的风险性增加。下载原文

JACC:房颤患者血压应控制在什么水平?
房颤合并高血压是临床上非常常见的情况,针对这类患者应该采取什么样的降压治疗靶点?是否与单纯高血压患者存在差异?近日的一项来自韩国的大型研究分析了2005至2015年间的近三十万名非瓣膜病性房颤患者的数据,结果显示,根据2017美国高血压指南的标准,这些房颤患者中,79.4%的患者都合并有高血压,其中17.2%的患者为根据新标准所新诊断的高血压,即其血压水平为130-139/80-89 mm Hg;新诊断高血压的患者发生心血管不良事件、缺血性卒中、颅内出血以及心衰的风险都高于无高血压的患者(血压<130/80 mmHg);而在接受降压治疗的患者中,血压≥130/80 mmHg 或<120/80 mmHg的患者的主要心血管不良事件的风险均明显高于血压控制在收缩压介于120 – 129、舒张压<80 mmHg的患者。因此认为合并高血压的房颤患者的理想血压水平为收缩压介于120 – 129、舒张压<80 mmHg。
而在EHJ上由美国密芝根大学发表的SUMMIT 研究则指出:对于COPD 则最佳的控制范围是SBP 120-140 mmHg, DBP 80-90mmHg, 否则增加COPD的全因死亡及心血管发病风险。

JACC:再次确认糖尿病患者需要强效降压治疗,收缩压应控制在120mmHg以下
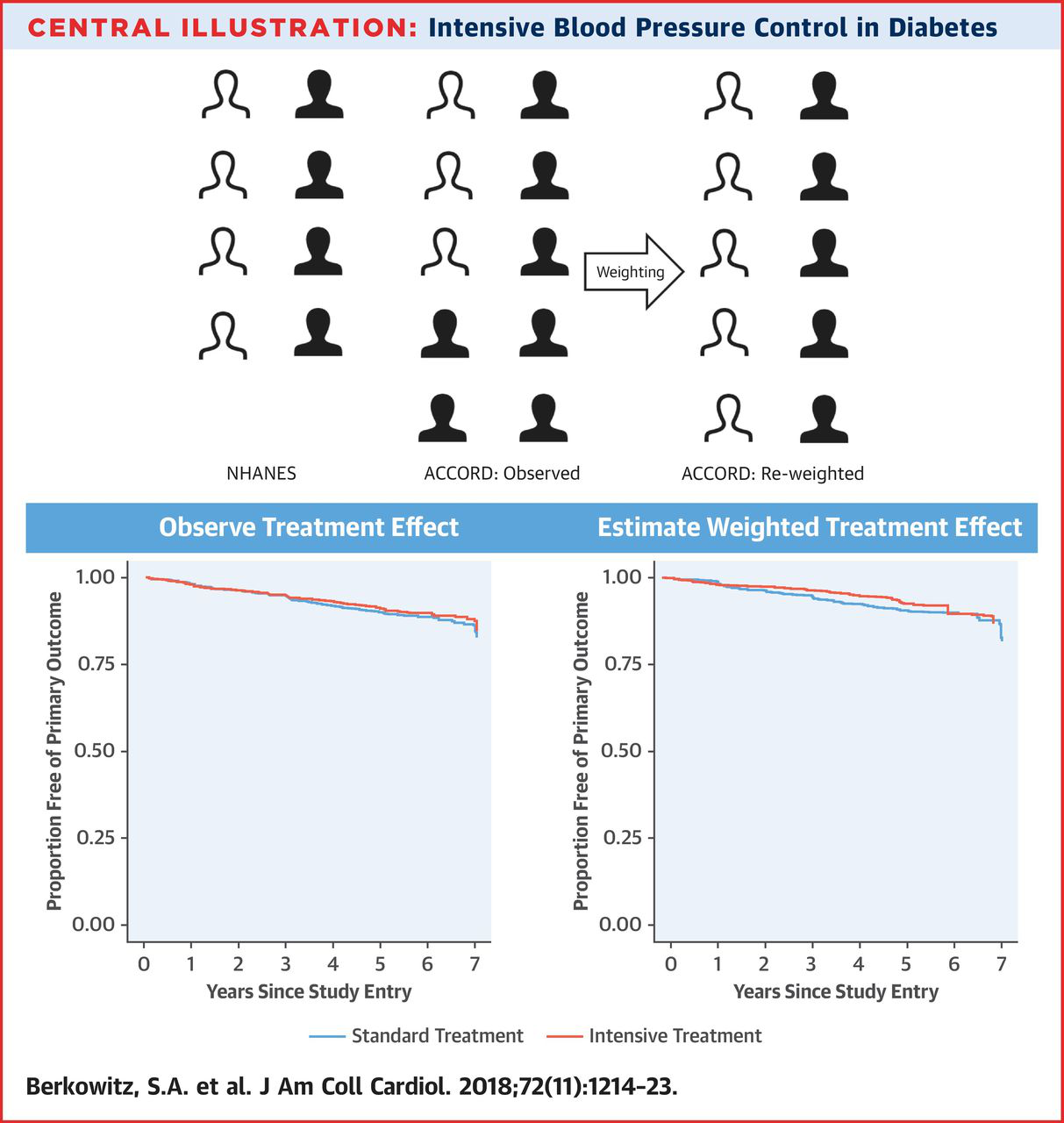
既往对于合并糖尿病的高血压患者的降压治疗目标值一直存在争议,既往研究的结论也并不一致。近日发表于JACC杂志的一项研究再次对该问题进行了探讨,认为糖尿病患者还是应该接受强化的降压治疗,即收缩压<120mmHg,能明显降低心血管事件的风险。该研究纳入了ACCORD BP试验中的进行强效降压治疗(收缩压<120mmHg)的4507名糖尿病受试者的数据以及NHANES研究中进行标准降压治疗(收缩压<140mmHg)的1943名糖尿病受试者的数据。结果显示,进行强化降压治疗的人群,包括非致死性心肌梗死、非致死性卒中以及心血管源性死亡在内的主要终点的发生风险较进行标准降压治疗的人群低33%(HR 0.67, 95% CI 0.49 to 0.91)。下载原文
JACC:冠心病患者中,警惕舒张压过低导致心绞痛症状加重
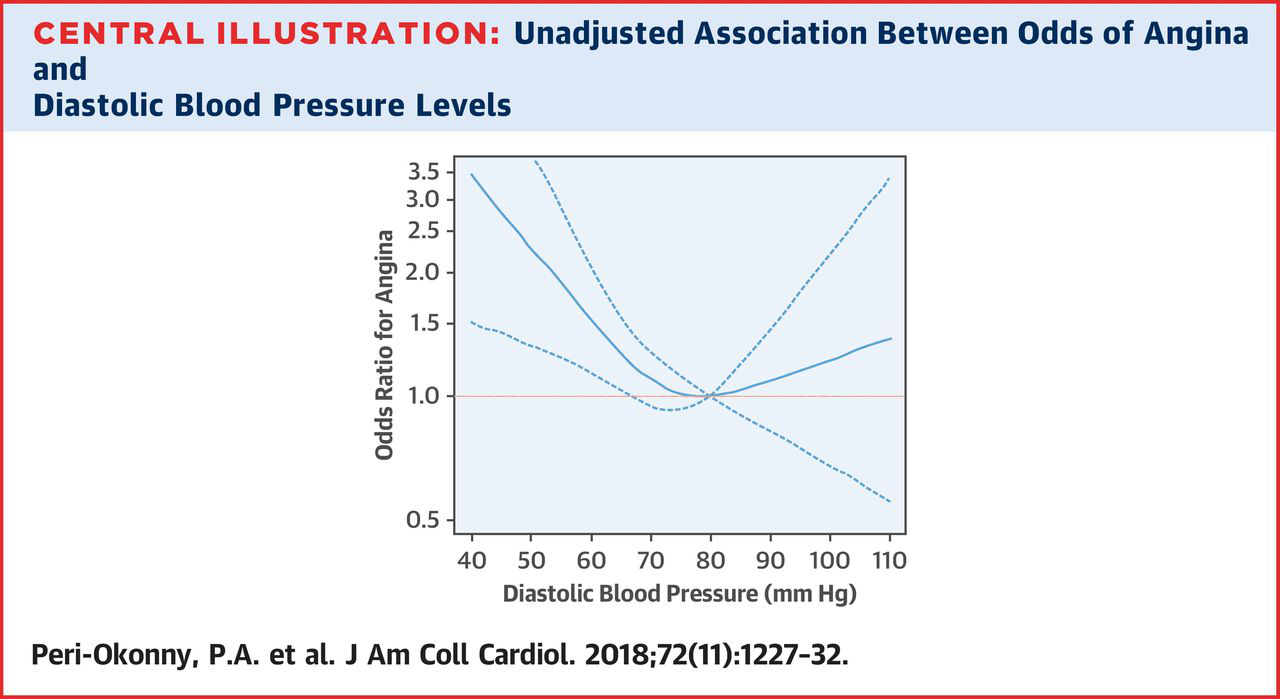
我们已知在冠心病人群中,舒张压过低会导致心肌梗死的风险增加,但是却没有研究去探究舒张压过低是否会对心绞痛的症状产生影响。近日的一项研究纳入了1259名门诊就诊的冠心病患者,对其心绞痛症状的发作频率和血压舒张压水平进行了统计分析。结果显示,33%的患者(n=411)在就诊前1月内曾有心绞痛症状发作,这类患者中舒张压处于较低水平(40-64mmHg)的人群占37%;进一步分析发现,舒张压水平与心绞痛发作频率存在“J”形曲线的关系,其中当舒张压水平低至70-80mmHg时心绞痛频率增加最为明显。该研究提示临床医生,对于存在冠心病及心绞痛症状的患者,应当慎重选择降压策略,尤其是应当减少强效降压的治疗策略。
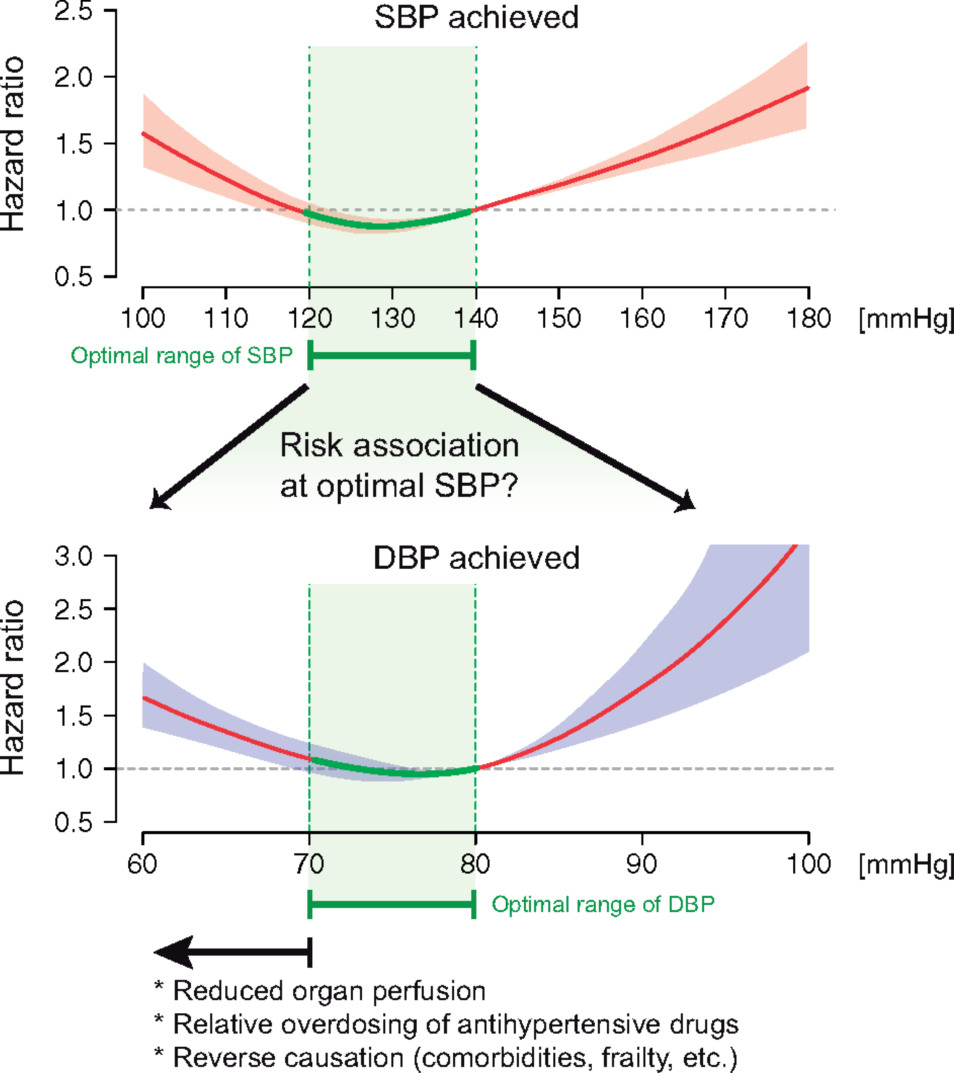
EHJ 舒张压以控制在 70 -80 mmHg 为最佳
同样在欧洲心脏病学杂志发表的研究,认为需要的控制除了要有上限,还需要下限。DBP控制目标的下限同样存在J型曲线。该研究分析的人群是ONTARGET和TRANSCEND试验的55岁或以上患有CV疾病的患者的结果数据,这些患者将高风险患者随机分配到雷米普利,替米沙坦和联合用药。在控制SBP(治疗120至<140 mmHg)的患者中,根据DBP为分类(<70,70至<80,80至<90和≥90mmHg)进行分组,分析舒张压控制对CV死亡,心肌梗死,卒中和入院治疗心力衰竭的影响,结果分析在达到70至<80 mmHg的DBP时观察到所有风险最低。DBP较高可以增加卒中和心力衰竭及心肌梗死住院治疗的风险。DBP<70 mmHg 与可以使心肌梗死风险增加54%,心力衰竭住院治疗增加 81%,全因死亡增加19% ,所以文章得出结论:在收缩压控制在120至<140mmHg时,舒张压以70至<80mmHg为最佳。下载原文
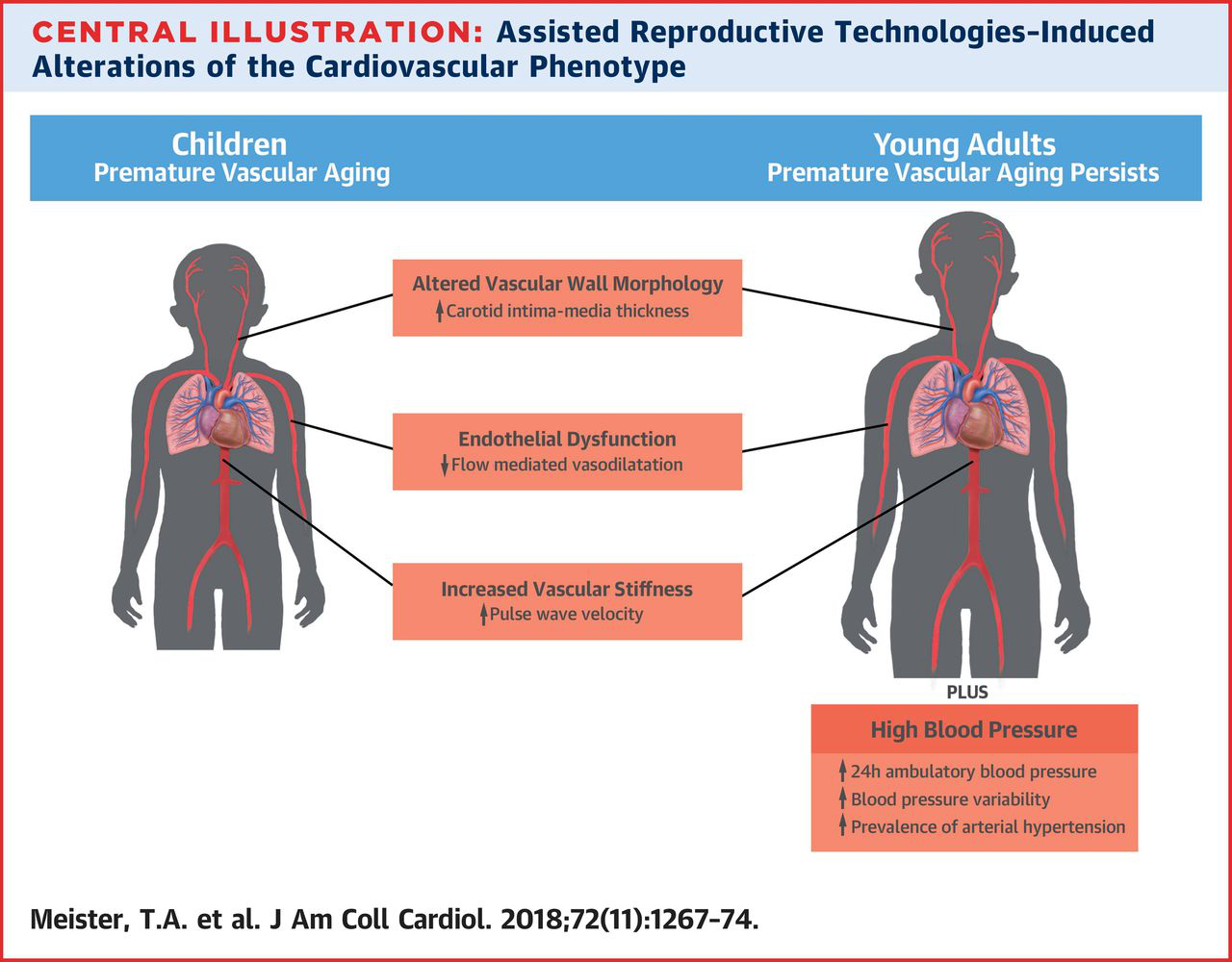
JACC:辅助生殖技术或可导致所产胎儿的高血压患病风险增加
既往研究显示,辅助生殖技术会使得依赖该技术产出的健康儿童的血管过早老化,并且在小鼠动物实验中发现,辅助生殖技术所致的血管过早老化会进一步发展为动脉高血压,但是在人群中,辅助生殖技术所致的血管过早老化是否有同样的影响以及其对远期预后的影响还尚属未知。近日的一项研究通过检测54名经辅助生殖技术产出的健康受试者以及43名经年龄和性别匹配的对照组受试者的血管功能,并监测其24动态血压,发现辅助生殖技术组中普遍存在血管过早老化,并且辅助生殖技术组受试者的平均动脉血压的确明显高于对照组;根据130/80 mmHg的诊断标准,辅助生殖技术组中有8人为高血压,而对照组中仅1人为高血压。因此研究者认为,辅助生殖技术所致的过早的血管老化会显著增加动脉高血压的患病风险。下载原文
接下来是一项来自欧洲心脏杂志(EHJ)的研究
EHJ:夜间睡眠时的血压水平能够更好的指导降压治疗以及高血压的预防策略

目前的各大高血压临床管理指南都推荐进行24小时动态血压监测来进行高血压的诊断及指导高血压的治疗,认为其相较于白天诊室血压测量能够更真实的反映患者的血压水平。24小时动态血压监测的特点之一就是其能够记录下患者夜间睡眠时的血压水平,那么夜间的血压水平是否能够比白天的血压水平更好的提示患者的心血管疾病的风险?近日的一项研究对18078名受试者进行了平均5.1年的随访,发现睡眠时的收缩压水平与其包括心血管源性死亡、心肌梗死、冠脉血运重建、心衰以及卒中在内的主要终点事件的相关性最为显著;同时,降压治疗后睡眠时收缩压的下降程度也与其预后密切相关。
感谢大家关注每周“心”资讯,我们下周再见。
策 划:刘 巍 严道医声网
内容提供:刘 巍 席子惟
文字编辑:张晓静 吴 玲
后期制作:子 琪 蒋京花
