
2019年6月第三周(总第102期)
近期知名心血管杂志JACC子刊,Circulation,SCAI官方杂志Catheter Cardiovascular Intervention分别刊登了三个心血管专家共识。
▲JACC Cardiovascular Intervention: 血小板功能检测及基因检测指导个体化抗血小板治疗专家共识发布;
▲Circulation: 2型糖尿病和心力衰竭科学声明最新发布;
▲CCI: 心源性休克分类专家共识声明发布,全新分类模式帮助指导临床治疗。
心血管研究的最新成果尽在本期“每周‘心’资讯”
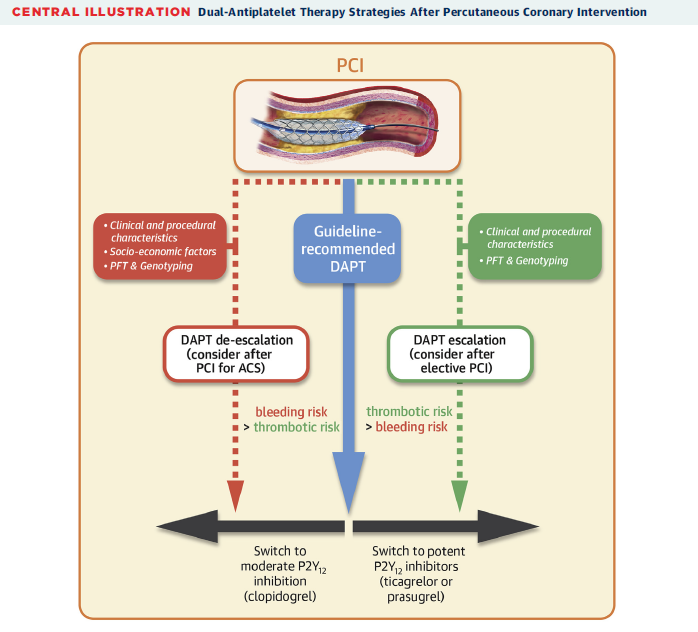
血小板功能检测及基因检测指导个体化抗血小板治疗专家共识发布
下载原文此前的临床指南并不建议常规使用血小板功能检测或基因检测的结果指导PCI术后的抗血小板药物治疗,但是近年有诸多试验公布了最新的相关研究结果,如根据2017年Sibbing等人的TROPICAL-ACS研究的结果,血小板功能检测可以指导临床医生从药效更强的P2Y12抑制剂降至更弱的P2Y12抑制剂。
近日由来自欧美亚多个国家的专家组成的编写小组所撰写的血小板功能检测及基因检测指导PCI患者P2Y12受体抑制剂治疗的专家共识发表于JACC子刊。
共识的主要内容包括
PCI手术患者血小板功能检测(PFT)的建议
在临床实践中使用PFT的一般建议:
相对于基于实验室的PFT分析,更倾向于使用床旁检测。
检测方法的选择应取决于当地的经验和可行性。
应该使用经临床验证和标准化的检测方法,医生应该应用标准化的定义和界值来确定HPR(血小板高反应)或LPR(血小板低反应)。
不同检测方法确定HPR或LPR的界值:

对于稳定性冠心病患者行择期PCI患者PFT的应用建议
PFT结果对P2Y12抑制剂治疗的患者可能提供有用的帮助判断预后的数据,用于稳定冠心病择期PCI术后心血管风险的预测(包括出血和缺血性事件)。
不常规推荐根据PFT结果对使用氯吡格雷的HPR患者进行升级治疗(改用强效的抗血小板药物),但在血栓风险增加的患者的特定临床情况中,可以考虑使用PFT进行指导。
当DAPT需要停药而保留一种时(例如,计划在三联治疗中停用一种抗血小板药物),不常规推荐通过PFT筛查HPR以确定暂停哪一种药物,但可以在特定的临床场景中考虑使用。
急性冠状动脉综合征患者 (NSTEMI/STEMI)
PFT结果对于ACS PCI术后接受P2Y12抑制剂治疗的患者可为心血管风险预测(包括出血和缺血事件)提供有用的预后数据。
不常规推荐根据PFT结果对接受氯吡格雷治疗的HPR患者进行升级治疗,但可在特定的临床场景中考虑使用。
在特定的临床场景(发生了出血事件,高出血风险,社会经济指标)中考虑对DAPT进行降级时,可根据PFT结果筛查患者氯吡格雷治疗的高反应性,以替代强效的P2Y12受体抑制剂。
PCI 手术患者基因检测的建议
在临床实践中使用基因检测的一般建议
相对于基于实验室检测,更倾向于使用床旁基因分型检测更受欢迎。
检测方法的选择应取决于医院的现场经验和可行性。
由于现有P2Y12受体抑制剂的体内生物活性特性,对氯吡格雷治疗的患者进行基因分型检测是合理的,但对普拉格雷或替格瑞洛治疗的患者则不合理。
稳定性冠心病患者 (择期PCI)
CYP2C19基因分型可为接受氯吡格雷治疗的稳定冠心病择期PCI患者提供术后心血管风险预测(包括出血和缺血性事件) 有用的数据。
在氯吡格雷治疗期间,不建议常规根据CYP2C19基因分型对功能缺失等位基因携带者(尤其是*2和*3)进行升级治疗,但可以在特定的临床场景中考虑(应考虑杂合和纯合等位基因的携带情况)。
不建议考虑使用CYP2C19基因分型筛选功能缺失等位基因,以确定DAPT降级时仍将保留何种药物(例如,计划停止三联治疗中一种抗血小板药物)。
急性冠状动脉综合征患者 (NSTEMI/STEMI)
氯吡格雷患者中,CYP2C19基因分型可为ACS PCI术后心血管风险预测(包括出血和缺血性事件)提供有用的帮助判断预后的数据。
由于缺乏相关研究的数据,不推荐根据基因分型在功能缺失等位基因携带者中升级治疗。
由于缺乏相关研究的数据,不建议在患者在考虑进行DAPT降级时进行基因分型以筛选功能缺失等位基因。
2型糖尿病和心力衰竭科学声明最新发布
下载原文2型糖尿病是心力衰竭的重要危险因素之一,2型糖尿病合并心力衰竭是临床中常见的情况,这类患者通常预后不佳。心力衰竭和糖尿病之间存在一些共同的病理生理学机制,二者的管理具有协同效应。此前虽然有各自的临床指南,但却缺少针对合并这两种疾病的患者的相关指南。
近日美国心脏协会(AHA)/美国心力衰竭学会(HFSA)联合发布了《2019 AHA/HFSA科学声明:2型糖尿病和心力衰竭》,依据现有的临床研究数据,对药物治疗和综合管理方面给出了诸多参考建议。
科学声明指出,目前大约有3030万美国人(占美国人口的9.4%)患有糖尿病,650万人患有心力衰竭,估计有150万至200万人同时患有这两种疾病。既往有一些数据表明,心力衰竭会增加患糖尿病的风险,糖尿病所导致的代谢紊乱会对心脏造成有害影响,导致心力衰竭。
此外,这两种情况的共同特点在于机体的炎症反应,会彼此促进风险的升高。由于缺乏指导糖尿病的心衰患者糖化血红蛋白目标的特异性研究数据,因此建议大多数心衰患者糖化血红蛋白的目标范围为7%-8%,与糖尿病临床实践指南相一致。制定糖尿病的治疗方案时应考虑个别降糖药物的潜在益处和危害。声明糖尿病和心衰协同管理的必要性,以多学科团队为基础的医疗护理至关重要。

降血糖药物与心力衰竭
二甲双胍: 是无相关禁忌症的2型糖尿病患者首选的初始药物治疗,有效、安全,耐受性良好。尽管二甲双胍既往在心衰患者中是禁忌使用,主要是因为担心罕见的乳酸酸中毒的风险,但多项观察性研究表明,二甲双胍对改善患者的生存率有好处。在合并心衰的糖尿病患者中使用二甲双胍是合理的,但出现与乳酸酸中毒相关的紧急情况时如心源性休克应立即停止二甲双胍的使用。
磺脲类药物:目前关于磺脲类药物在合并糖尿病的心衰患者中的使用情况的数据有限。在心衰高危患者和已确诊的心衰患者中更倾向于使用其他药物,如二甲双胍和SGLT-2抑制剂。正在进行的CAROLINA 试验(对比利拉利汀与格列美脲对2型糖尿病患者的心血管结局的影响的研究)将提供关于磺脲类药物的心血管安全性的最新证据,包括对心衰住院风险的影响。
胰岛素:ORIGIN试验是唯一一个专门评估胰岛素的心血管安全性的随机对照试验。本研究随机将12537名糖尿病前期或糖尿病患者分配到甘精胰岛素组或标准治疗组,并没有发现任何心血管结果的差异,包括心衰住院治疗率。然而,有观察性研究表明胰岛素治疗会增加心衰风险。大多数(但不是全部)观察性研究和临床试验的亚组分析表明,使用胰岛素与糖尿病和心衰患者死亡风险的升高有关。此外,胰岛素的使用与体重增加和低血糖的风险有关,应谨慎使用并密切监测。如果在没有胰岛素的情况下能够将血糖控制在理想水平,则首选二甲双胍和SGLT-2抑制剂等其他药物。
噻唑烷二酮类药物:随机对照试验表明,噻唑烷二酮类药物(TZDs)会增加基线非心衰患者的心衰住院率。TZDs与心衰风险增加的相关性也在糖尿病患者和射血分数(HFrEF)降低的心衰患者中得到证实,TZDs不推荐用于心衰患者,并且可能会增加没有心衰的糖尿病患者发生心衰事件的风险。
GLP-1受体激动剂:胰高血糖素样肽-1 (GLP-1)受体激动剂刺激胰高血糖素依赖型胰岛素释放,降低低血糖的风险。重要的副作用包括食欲降低 (这将导致体重减轻),血脂水平升高,同时降低甘油三酯水平,增加高密度脂蛋白水平。GLP-1受体激动剂可降低糖尿病患者发生重大心血管不良事件和死亡的风险。在大型临床试验显示它们对心衰住院的风险没有影响,这表明它们是安全的,但对心衰高危患者的心衰预防没有益处。对于已确诊的HFrEF和近期失代偿的患者,应该谨慎使用GLP-1受体激动剂,因为两项小型随机对照试验显示没有证据表明这种药物能够带来获益,而且有可能导致临床结果恶化。
二肽基肽酶-4抑制剂:二肽基肽酶-4抑制剂 (DPP-4)是参与GLP-1快速降解的酶,通过抑制DPP-4可以增强肠促胰岛素系统的作用。阿洛格列汀、利那格列汀、撒格列汀和西格列汀是已经经过FDA批准的2型糖尿病治疗药物。目前没有证据表明DPP-4抑制剂对心血管有益。在心血管风险高的糖尿病患者中,一些DPP-4抑制剂可能增加心衰住院的风险。
SGLT-2抑制剂:SGLT-2抑制剂通过增加尿糖排泄降低葡萄糖。此外,它们增加了钠的排泄,有适度的利尿和利钠作用。卡格列净Canagliflozin、达格列净dapagliflozin和恩格列净empagliflozin已被FDA批准用于治疗2型糖尿病。SGLT-2抑制剂是糖尿病患者的一个很好的选择,它们可以降低心血管事件和心力衰竭住院治疗的风险。最近的试验已经证明了这一点,还有一些正在进行的试验旨在评估SGLT-2抑制剂是否对治疗心力衰竭有用。但是值得注意的是,应当注意平衡SGLT-2抑制剂的心血管益处与其潜在的风险,包括生殖器念珠菌病和其他罕见的潜在并发症,如糖尿病酮症酸中毒、下肢截肢和骨折等。
科学声明中还总结了比较目前常用的心衰治疗药物在糖尿病和非糖尿病患者中的有效性的现有数据,包括:
血管紧张素转换酶抑制剂:一项荟萃分析纳入6项血管紧张素转换酶(ACE)抑制剂相关试验证明ACEI可降低心衰发病率和死亡率,无论是否合并糖尿病。研究纳入了2398例受试者,发现糖尿病中死亡风险降低16&(HR 0.84,95% CI 0.70 - 1.00),非糖尿病患者中降低15% (HR 0.85, 95% CI 0.78 - 0.92)。血管紧张素受体阻滞剂(ARBs)以及沙库巴曲-缬沙坦的相关试验中也观察到了类似的结果。
盐皮质激素受体阻断剂(MRAs)已被证明在患有和不患有糖尿病的HFrEF患者中具有一致的疗效。
β受体阻滞剂:大多数关于糖尿病中β-blocker疗效试验的荟萃分析已经证明了其在糖尿病患者中的获益,尽管非糖尿病患者中获益更为明显。三个FDA批准用于HFrEF的β受体阻滞剂 (卡维地洛、琥珀酸美托洛尔、比索洛尔)已被证明大大降低糖尿病患者的发病率和死亡率。
伊伐布雷定:在对照慢性收缩期心力衰竭中伊伐布雷定与安慰剂的试验(SHIFT)中,伊伐布雷定显著降低了糖尿病患者和非糖尿病患者心血管死亡或心衰住院的主要终点事件的发生率。
植入性装置治疗:一般来说,关于植入性心律转复除颤器(ICDs)和心脏再同步治疗(CRT)的关键试验在糖尿病患者和非糖尿病患者中发现了一致的益处。有最新的数据表明,左心室辅助装置(LVAD)治疗可以改善糖尿病患者的血糖控制情况。
心源性休克分类专家共识声明发布,全新分类模式帮助指导临床治疗
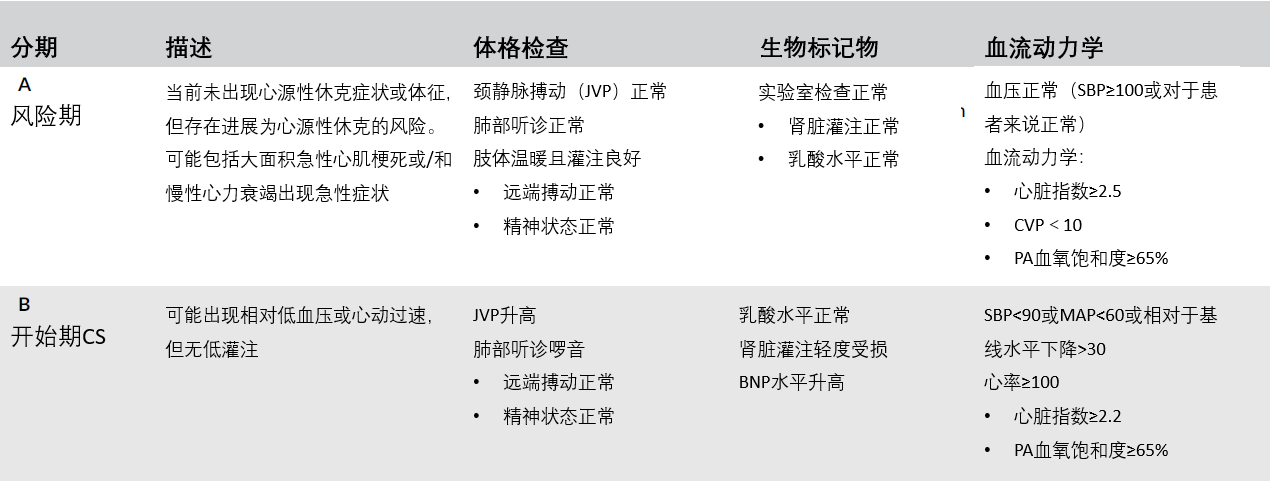
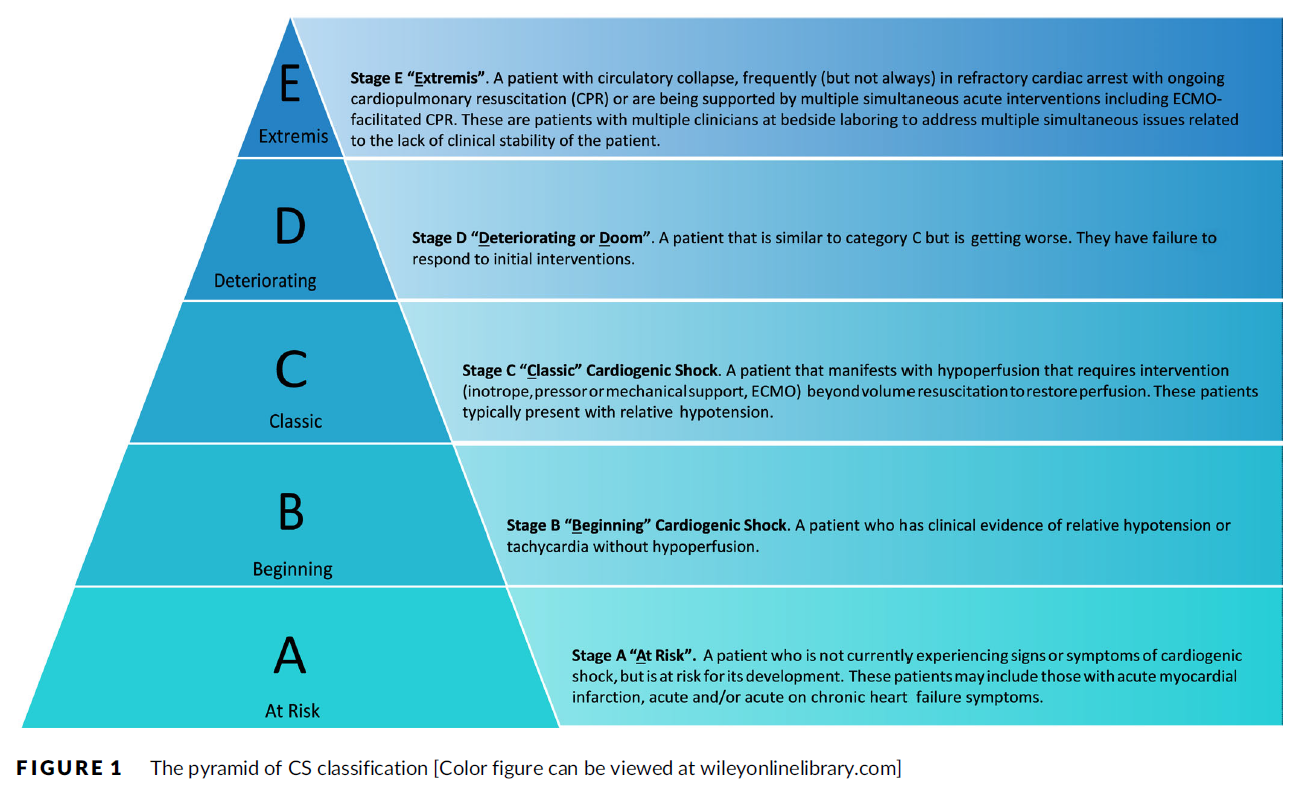
下载原文尽管出现了各种经皮机械循环支持(PMCS)装置,但心肌梗死合并心源性休克的患者的临床结局在过去30年中并未发生明显改变。造成这种现况的原因之一在于心源性休克存在不同的程度区别,具有相差甚远的疾病状态,但目前缺乏强有力的分类方案。
近期召开的2019年第42届心血管造影与介入学会年度科学年会议(SCAI)上发布了《心源性休克分类SCAI临床专家共识声明》,SCAI组织了多学科的专家组,包括:心脏病学(介入、晚期心力衰竭、无创)、急诊医学、重症监护和心脏护理等,提出心源性休克的全新分类模式。
专家组建议将心源性休克分为了A到E五个阶段:阶段A为“风险期(at risk)”,阶段B为“开始期(beginning)”,阶段C为“典型期(classic),阶段D为“恶化期(deteriorating)”,阶段E为“终末期(extremis)”。
声明的负责人之一、纽约医学院医学教授Srihari Naidu表示,这项声明具有开创性意义,因为心脏疾病是不能“一刀切”的,我们亟需一个类似NYHA心功能分类的评价系统来对心源性休克的患者进行准确的分类。希望这一分类的临床应用能够帮助提高心源性休克患者的生存率。

感谢大家关注每周“心”资讯,我们下周再见。
策划:刘 巍 严道医声网
内容提供:刘 巍 席子惟
文字校对:黄 敏
后期制作:蒋京花
